Van alle Covid-'konijnenholen' die ik heb bezocht, leidde elk ervan ertoe dat ik deelnam aan een vaak openbare 'wetenschappelijke strijd', waarvan ik er slechts enkele heb 'gewonnen'. Maar ik heb er wel een paar gewonnen, geen enkele succesvoller dan toen ik onmiddellijk de schokkende en zich snel verspreidende obsessieve praktijk van SEH- en IC-artsen stopzette door Covid-patiënten ‘vroegtijdig’ aan beademingsapparatuur te plaatsen.
Als hoofd van de Critical Care Service en medisch directeur van het Trauma and Life Support Center aan de Universiteit van Wisconsin (we noemden het centrum afgekort "de TLC", maar eigenlijk was het gewoon de naam voor de belangrijkste ICU bij UW), ik was een van de meer ervaren IC-behandelaars. Ik stond ook bekend als een 'ventilatienerd'. Een van de redenen waarom ik longarts en intensive care-dokter werd, kwam voort uit een vroege fascinatie voor het bedienen van mechanische ventilatoren. Vervolgens heb ik lange tijd lesgegeven in de behandeling van acute respiratoire insufficiëntie en mechanische beademing aan medische studenten, bewoners en fellows. Een van mijn belangrijkste leerpunten was gericht op het identificeren van de optimale timing voor de beslissing om een patiënt over te zetten op een mechanische ventilator.
Begeleiding bij het nemen van de beslissing is conceptueel eenvoudig, maar stressvol complex in de praktijk. Kortom, de timing van de overgang naar mechanische ventilatie is dat je altijd wilt schieten op "het niet te vroeg doen" en ook "niet uitstellen tot het te laat is". Zie je hoe simpel dat is?
De reden voor deze aanpak is dat mechanische ventilatoren "tweesnijdende zwaarden" zijn in die zin dat ze absoluut levensreddend kunnen zijn wanneer ze echt geïndiceerd zijn (de voordelen wegen zwaarder dan de risico's), maar ze kunnen ook de longen verwonden bij ondeskundig of voortijdig gebruik omdat door iemand te plaatsen op een mechanische ventilator verslechtert dit automatisch hun prognose en hun tijd tot herstel.
De verslechterde prognose komt voort uit de schadelijke effecten van mechanische beademing, die vaak langdurige sedatie en immobiliteit vereist, wat vervolgens kan leiden tot verwarring, delirium, spieratrofie en zwakte. Dit alles verlengt het herstel van patiënten en stelt hen open voor het ontwikkelen van complicaties (hoe korter u op een IC doorbrengt, hoe beter u het zult doen).
De timing van de beslissing is dus van cruciaal belang - doe het te vroeg en in een deel van de gevallen doe je het onnodig, en als je het te laat doet, leidt dit tot een procedure met hogere risico's (het intuberen van iemand in ernstige nood met lage zuurstof is veel riskanter dan bij een stabielere patiënt). Dus weten wanneer moet worden ingegrepen wanneer de ademhalingsstatus van een patiënt verslechtert, is een cruciaal en uitdagend probleem voor de patiëntenzorg.
Deze uitdaging kan het beste worden beschreven door professor Martin J. Tobin, die ik de "Godfather" van mechanische ventilatie noem, aangezien hij de auteur is van de "Bijbel" van mechanische ventilatie, een 3-inch breed leerboek genaamd Principes van mechanische ventilatie. Het is het enige medische leerboek dat ik volledig heb gelezen... twee keer. Zie je, ik zei toch dat ik een ventnerd was. Leuk weetje: Professor Tobin was de getuige-deskundige in de strafzaak van George Floyd, terwijl ik de getuige-deskundige was in de civiele zaak). Hoe dan ook, Dr. Tobin beroept zich op de analogie van de mythische Griekse zeemonsters van Homerus genaamd Psylla en Charybdis wanneer hij bespreekt hoe de mechanische ventilator correct moet worden "ingesteld", maar ik denk dat de analogie net zo goed van toepassing is met betrekking tot de timing en initiatie van mechanische ventilatie.
Uit Wikipedia:
Scylla en Charybdis waren mythisch zeemonsters opgemerkt door Homer; De Griekse mythologie plaatste ze aan weerszijden van de Straat van Messina tussen Sicilië en Calabrië, op het Italiaanse vasteland. Scylla werd gerationaliseerd als een rots ondiepte (beschreven als een zeskoppig zeemonster) aan de Calabrische kant van de zeestraat en Charybdis was een draaikolk voor de kust van Sicilië. Ze werden beschouwd als maritieme gevaren die zo dicht bij elkaar lagen dat ze een onontkoombare bedreiging vormden voor passerende zeelieden; Charybdis vermijden betekende te dicht langs Scylla gaan en vice versa. Volgens het verslag van Homer, Odysseus kreeg het advies om Scylla te passeren en slechts een paar matrozen te verliezen, in plaats van het verlies van zijn hele schip in de draaikolk te riskeren.[3]
Vanwege dergelijke verhalen werd het slechte resultaat van het moeten navigeren tussen de twee gevaren uiteindelijk spreekwoordelijk gebruik.
Hier zijn een paar dia's van een van mijn lezingen over het beheer van mechanische ventilatoren:

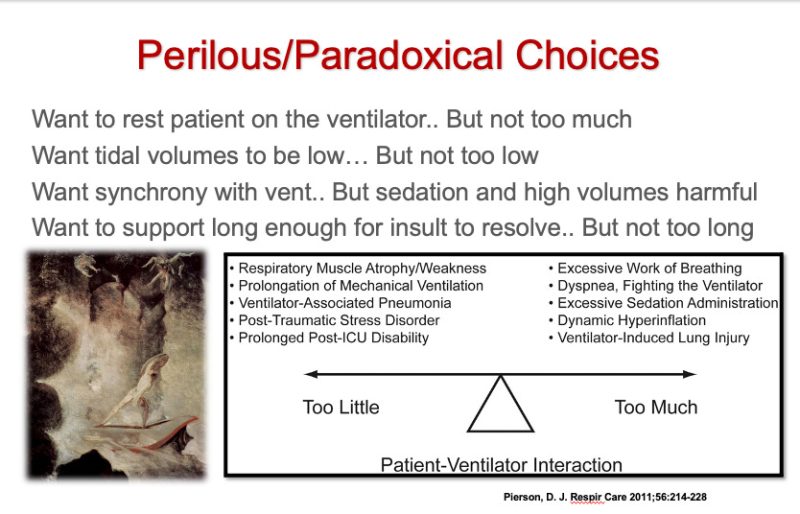
Evenzo is weten wanneer iemand moet worden geïntubeerd (dwz iemand verdoven en verlammen om een beademingsslang door de stembanden en in de luchtpijp te brengen, een procedure die een zeldzaam maar catastrofaal risico met zich meebrengt).
Dit betekent dat als u bij sommige patiënten niet snel een ondersteunende luchtweg tot stand brengt, een hartstilstand kan volgen. Gelukkig is de dood, dankzij moderne intubatietechnieken, apparatuur (videolaryngoscopen), simulatietrainingspraktijken en sedatie- en verlammingsprotocollen, zeldzaam, maar nog steeds niet nul. Hoewel de dood vrij zeldzaam is, ben ik betrokken geweest bij meer stressvolle/enge intubatiescenario's dan ik (of mijn patiënt) had gewild. "Een moeilijke luchtweg beheren" is de noodsituatie van alle noodsituaties, omdat u een nog levende patiënt heeft en u verantwoordelijk bent voor het voorkomen van een hartstilstand door zuurstofgebrek en/of overmatige ademhalingsmoeheid.
Zeker, reanimaties bij een hartstilstand zijn noodgevallen, maar het hart is al gestopt en reanimatie is naar mijn mening relatief eenvoudig.. dus het is een beetje anders vanuit het perspectief van een arts. In de ene situatie probeer je iemand terug te halen van een arrestatie terwijl je in de andere situatie probeert te voorkomen dat het gebeurt.
In elk geval dat ik een beslissing nam om een patiënt aan een beademingsapparaat te leggen, dacht ik achteraf altijd na of ik vond dat ik het te vroeg of te laat had gedaan. Psylla of Charybdis. Op zeldzame uitzonderingen na had ik over het algemeen het gevoel dat ik het te laat deed (niet laat laat, maar over het algemeen na de tijd dat het duidelijk had moeten zijn dat ze de beademing niet zouden kunnen vermijden.)
De reden voor mijn vertraging is dat ik probeerde elke patiënt zoveel mogelijk tijd en behandeling te geven totdat het duidelijk was dat ze niet genoeg of snel genoeg verbeterden om het te voorkomen. Maar ik probeerde ze alle mogelijke kansen te geven zonder ze in gevaar te brengen. Dus ik zou mezelf door de praktijk als een "late intubator" beschouwen. Het comfortniveau bij het beslissen over het juiste tijdstip om te intuberen verschilt uiteraard van arts tot arts, aangezien hun risicotolerantie (en hun perceptie van de concurrerende risico's) varieert afhankelijk van hun opleiding, ervaring en persoonlijkheid.
Ik vergeet nooit een kerel die ik had toen ik de directeur was van een Fellowship-trainingsprogramma in New York, die tijdens zijn driejarige opleiding meer dan het dubbele aantal intubaties onderging dan elke andere kerel (hoewel niet de enige reden dat ik deed voelde dat hij een "vroege intubator" was en ik probeerde hem naar een meer conservatieve benadering te leiden voordat hij mijn programma afrondde).
Toen echter Covid-patiënten in het UW-ziekenhuis werden opgenomen, kwamen plotseling een aantal van mijn collega's naar me toe en 'suggereerden' dat we een 'regel' zouden instellen voor wanneer we iemand aan een beademingsapparaat leggen en ze suggereerden dat we gebruiken de hoeveelheid zuurstof die ze nodig hadden. Ik dacht meteen dat dit krankzinnig was, maar ik begreep ook waar het vandaan kwam – de doktoren waren bang omdat ze de ziekte niet vertrouwd hadden gemaakt en dit werd nog verergerd door geruchten of meldingen van Covid-patiënten die zogenaamd binnenkwamen met een laag zuurstofgehalte en die, ondanks zuurstofsuppletie en er redelijk stabiel uitzagen, plotseling zouden 'crashen'.
Hoewel deze suggestie goed bedoeld was, aangezien ik geloof dat de doktoren pleitten voor vroege intubatie, grotendeels voor de "veiligheid" van de patiënt, wist ik dat dit paradoxaal genoeg een ramp zou betekenen als de praktijk standaard zou worden. Bovendien had ik ernstige twijfels dat een longontsteking / longontsteking "plotselinge crashes" zou veroorzaken.
Nu is een van de belangrijkste doelen van ICU's het "nauwlettend volgen" van patiënten met enkelvoudig of meervoudig orgaanfalen. Ik heb mijn loopbaan besteed aan het adviseren van patiënten met verschillende vormen en gradaties van ademnood, en alle aandoeningen van ademhalingsfalen hebben een algemeen traject en/of reactie op bepaalde medicijnen, zodat weten wanneer te intuberen gemakkelijker te identificeren wordt naarmate u meer ervaring opdoet.
En ik heb heel veel ervaring opgedaan in mijn vroege carrière, want toen ik na mijn fellowship-opleiding in mijn eerste baan werd aangenomen, was mijn ziekenhuis slecht bemand met longartsen en intensivisten. In de eerste drie jaar van mijn carrière zag ik zoveel patiënten dat mijn "facturen" zorg baarden bij de ziekenhuisleiding omdat ik meer dan 200 procent van het aantal patiënten zag dat een gemiddelde fulltime intensivist in een jaar zou zien (wat zou kunnen suggereren Medicare- of Medicaid-verzekeringsfraude en zo een audit veroorzaken - wat dan ook). Ik werkte 80-90 uur per week, en ik werkte regelmatig 's nachts bij de maan, dus ik deed vrij snel heel veel ervaring (en expertise) op.
Hoe dan ook, ik weigerde eenvoudigweg te geloven dat een ontstoken long zou leiden tot plotselinge crashes en ik wist dit zowel intuïtief, maar ik wist het ook door met mijn collega's in de frontlinie in New York City te praten. Dus argumenteerde ik met de 'vroege intubatie'-menigte dat, ook al was dit een nieuwe ziekte, het niets verandert aan het basisprincipe van wanneer mechanische beademing moet worden ingesteld.
Tijdens de dagelijkse Covid-briefing die ik elke dag leidde bij UW (persoonlijk en op afstand bijgewoond door alle bewoners, ziekenhuisartsen en intensivisten die verantwoordelijk zijn voor de zorg voor COVID-patiënten), heb ik er sterk op gewezen dat we moeten vermijden een willekeurige limiet voor de zuurstofbehoefte vast te stellen voor intubatie. Sommigen hadden voorgesteld om te intuberen zodra een patiënt meer dan 6 liter zuurstof per minuut nodig had via een neuscanule, terwijl anderen iets hogers suggereerden.
Ik legde uit dat de indicatie voor het instellen van mechanische beademing nooit gebaseerd mag zijn op een zuurstofgehalte en dat juist moet zijn bijna uitsluitend gebaseerd op een beoordeling van het "ademwerk" van de patiënt en hun vermogen om dat ademhalingswerk vol te houden. Dit is waar het een beetje gecompliceerder wordt, aangezien het vermogen van een patiënt om een verhoogde ademhalingsinspanning vol te houden op zichzelf afhankelijk is van meerdere factoren, zoals hun kwetsbaarheid (of omgekeerd hun kracht), hun mentale toestand en de oorzaak van hun ademhalingsfalen (sommige omstandigheden zijn gemakkelijker en sneller terug te draaien dan andere). Hier is een schema dat ik zou gebruiken om dit concept aan mijn studenten te leren (gemaakt door mijn oude collega Nate Sandbo bij UW.)
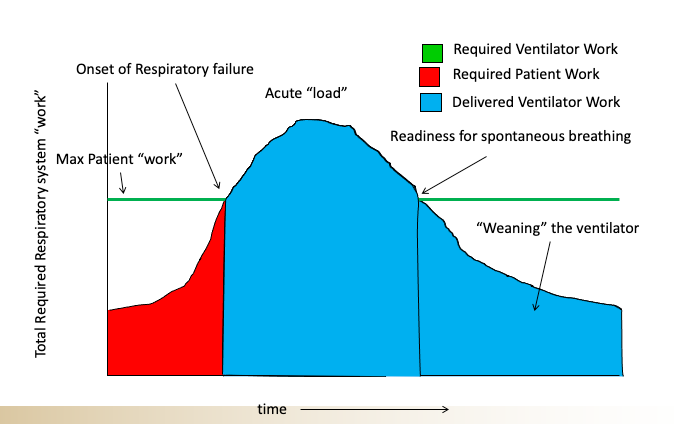
Dus als je naar een patiënt kijkt die moeite heeft om te ademen, moet je jezelf afvragen: kunnen ze die hoeveelheid inspanning volhouden, hoe lang, en wat is de onderliggende oorzaak en is het snel omkeerbaar? Er zijn bepaalde aandoeningen, zoals acuut longoedeem, die soms vrij snel kunnen worden verholpen met diuretica en bloeddrukbeheersing en iets dat een niet-invasieve ventilator wordt genoemd (BPAP- of CPAP-machines genoemd), zodat zelfs wanneer patiënten in ernstige nood verkeren, u soms genoeg tijd om 'ze om te draaien' voordat ze 'crashen'. Andere aandoeningen zijn als een verergerende longontsteking met sepsis; daar moeten de patiënten over het algemeen worden geïntubeerd zodra significante tekenen van ademnood worden waargenomen, aangezien bij dergelijke patiënten de "ommekeer" niet zo snel is en er een hogere mortaliteit is.
Hoe dan ook, mijn collega's en stagiaires luisterden aandachtig en vertrouwden voor misschien wel de eerste en laatste keer tijdens de pandemie gewoon op mijn oordeel en advies zonder al te veel 'argumenten'. Wauw. Het idee om willekeurige zuurstoflimieten in te stellen als trigger voor intubatie verdween gewoon. Daar ben ik verdomd trots op, omdat ik weet dat dit in het hele land niet het geval was, gezien het feit dat in veel ziekenhuizen en academische medische centra willekeurige limieten werden gebruikt om patiënten aan beademingsapparatuur te plaatsen, en ik geloof dat dit een belangrijke factor was die leidde tot de wijdverbreide behoefte aan extra IC-kamers en tekorten aan ventilatoren.
Ik moet echter zeggen dat ik niet geloof dat deze "vroege intubatie" -praktijk erg lang heeft geduurd, aangezien artsen snel meer ervaring opdeden in het behandelen van Covid-patiënten. Ze begonnen in te zien dat de pulmonaire fase van Covid zich voordeed als een relatief unieke vorm van respiratoire insufficiëntie, in die zin dat patiënten binnenkwamen met vaak een vrij laag zuurstofgehalte in het bloed, maar toch redelijk comfortabel leken wat betreft hun ademhalingswerk, een aandoening die artsen begonnen te noemen "gelukkige hypoxie."
Artsen raakten toen snel gewend aan het gebruik van zuurstofapparaten met een hoog debiet in plaats van mechanische beademing. Deze apparaten, "heated high flow nasal canules" (HHFNC) genoemd, zijn een wonder van technologie omdat je ongelooflijk hoge zuurstofstromen (tot 60 liter per minuut) in hun neus kunt toedienen, aangezien de zuurstof 100 procent bevochtigd en verwarmd is. Met normale neuscanules met een laag debiet die niet volledig bevochtigd of verwarmd zijn, als u probeert de stroom te verhogen tot meer dan 5 liter per minuut, kunnen de patiënten dit niet verdragen vanwege ongemak en uitdroging. HHFNC werd het werkpaard van Covid en ik geloof dat veel levens door die apparaten zijn gered. Leuk weetje: de apparaten zijn oorspronkelijk ontwikkeld voor gebruik bij renpaarden (alweer paarden?) en zijn pas in 1999 toegepast bij de zorg voor patiënten, en werden pas na 2010 wijdverspreid gebruikt.
Opnieuw gepost van de auteur subgroep
Uitgegeven onder a Creative Commons Naamsvermelding 4.0 Internationale licentie
Stel voor herdrukken de canonieke link terug naar het origineel Brownstone Instituut Artikel en auteur.









