Inmiddels zijn we allemaal goed bekend met de wispelturige weifeling van de volksgezondheidsrichtlijnen rond maskering door de gemeenschap. aanvankelijk, maskers waren gewoon niet echt effectief. Kort daarna waren ze niet alleen effectief om anderen te beschermen, maar ook om jezelf te beschermen. Toen waren ze gemandateerde. Meest recent, die stoffen maskers die gemeengoed zijn geworden, die werden aangemoedigd voor bijna twee jaar, wat we waren geleerd om met de hand te maken door nieuwsuitzendingen, werden plotseling, als van de ene op de andere dag, gedegradeerd tot 'gezichtsversieringen.'
Hoe kan het dat een hulpmiddel dat al bestaat en bestudeerd is?1 al meer dan 100 jaar in de context van aerosolized respiratoire virussen plotseling zo slecht begrepen lijkt? Deze mini-review zal het argument naar voren brengen dat bewijs van lage kwaliteit en verarmde bio-ethische kaders hebben geleid tot een diep beladen relatie met maskering in Amerika.
Hoewel we zeker allemaal een variatie hebben gehoord op het argument dat Amerikanen te kortzichtig of egoïstisch zijn om te doen wat mensen doen, Aziatische landen decennia hebben gedaan, is dit onvoldoende om het huidige moment te begrijpen. Het negeren van de kennis die we hebben, het vermijden van kosten-batenanalyses en vooral het niet verduidelijken van fundamentele ethische principes, riskeert onomkeerbare schade aan de geloofwaardigheid van de geneeskunde en volksgezondheid in de ogen van degenen die we willen dienen.
Op griep gebaseerde onderzoeken naar de werkzaamheid van gezichtsmaskers
Het is van cruciaal belang om pre-COVID-19-onderzoek naar de werkzaamheid van maskers in de context van griep te begrijpen, omdat, zoals al vroeg werd erkend, wordt aangenomen dat beide respiratoire pathogenen zich kunnen verspreiden door alleen te ademen via uitgeademde aerosoldeeltjes.2 Voorafgaand aan de COVID-19-pandemie, tot in 2019, publiceerde het WHO Global Influenza Program een analyse van niet-farmaceutische interventies (NPI's) in de context van een potentieel dodelijke virale ademhalingspandemie,3 op het moment dat het meest waarschijnlijk het gevolg was van een nieuwe influenzastam.
Op basis van systematische reviews van 18 NPI's, waaronder ademhalingsetiquette en gezichtsmaskers, concludeerden de auteurs dat "er een gebrek is aan bewijs voor de effectiviteit van verbeterde ademhalingsetiquette en het gebruik van gezichtsmaskers in gemeenschapsomgevingen tijdens griepepidemieën en pandemieën. ” Niettemin erkennen de auteurs dat, hoewel er een aantal hoogwaardige gerandomiseerde gecontroleerde onderzoeken (RCT's) zijn geweest die aantonen dat persoonlijke beschermingsmaatregelen zoals handhygiëne en gezichtsmaskers op zijn best een klein effect hebben op de overdracht van griep, … een hogere naleving bij een ernstige pandemie kan de effectiviteit verbeteren.”
Begin 2020 erkenden onderzoekers in Hong Kong hoe belangrijk het is om dieper in de literatuur van vóór 2020 over gemeenschapsmaskering te duiken. Erkennend dat "medische wegwerpmaskers... zijn ontworpen om door medisch personeel te worden gedragen om te beschermen tegen accidentele besmetting van de wonden van patiënten en om de drager te beschermen tegen spatten of verstuivingen van lichaamsvloeistoffen", voerden onderzoekers van de Universiteit van Hong Kong een meta-analyse uit van de gebruik van chirurgische maskers om de overdracht van griep te voorkomen in niet-gezondheidszorgomgevingen.4 Hun onderzoek concludeerde: "[w]e hebben geen bewijs gevonden dat gezichtsmaskers van het chirurgische type effectief zijn in het verminderen van door laboratoriumbevestigde grieptransmissie, hetzij wanneer ze worden gedragen door geïnfecteerde personen (broncontrole) of door personen in de algemene gemeenschap om hun gevoeligheid te verminderen" (zie figuur 1). Deze auteurs erkennen, net als de auteurs van de WHO, in hun discussie dat maskers waarde kunnen hebben bij het verminderen van de overdracht van andere infecties wanneer de gezondheidszorg wordt uitgerekt. Dat is echter geen positief bewijs - het is de afwezigheid van positief bewijs van hoge kwaliteit.
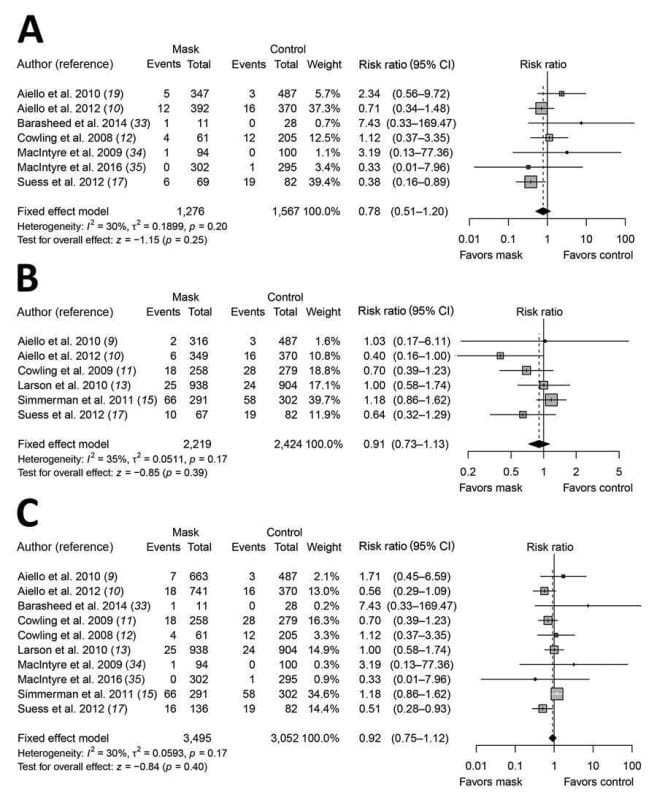
In november 2020 werd een Cochrane systematische review uitgevoerd van 67 pre-pandemische RCT's en cluster-RCT's van fysieke interventies om de verspreiding van respiratoire virussen te verminderen.5 De conclusies waren opvallend:
“De gepoolde resultaten van gerandomiseerde onderzoeken lieten geen duidelijke vermindering van respiratoire virale infecties zien met het gebruik van medische/chirurgische maskers tijdens seizoensgriep. Er waren geen duidelijke verschillen tussen het gebruik van medische/chirurgische maskers in vergelijking met N95/P2-ademhalingstoestellen bij gezondheidswerkers bij gebruik in de routinezorg om respiratoire virale infectie te verminderen. Handhygiëne zal waarschijnlijk de last van luchtwegaandoeningen in bescheiden mate verminderen. Schade geassocieerd met fysieke interventies werd onvoldoende onderzocht.”
Deze Cochrane-review gaat met name verder dan de instellingen van de gemeenschap en roept ook vragen op over instellingen in de gezondheidszorg. Bij het vergelijken van chirurgische maskers met geen maskers, rapporteren de auteurs matig zekerheidsbewijs van weinig tot geen invloed op het primaire eindpunt van laboratoriumbevestigde griep op basis van een risicoverhouding van 0.91 in het voordeel van maskers, met een 95% betrouwbaarheidsinterval van 0.66 tot 1.26 .
Maar toen we 2020 ingingen, was het alsof deze hoeveelheid literatuur nooit heeft bestaan. Zo begonnen de krachtige pogingen om het wiel opnieuw uit te vinden.
RCT's sinds het begin van de COVID-19-pandemie
Gedurende de pandemie hebben de Centers for Disease Control and Prevention zich gepositioneerd als de autoriteit op het gebied van informatie over effectieve interventies om de verspreiding van het virus te beperken. Dus hun webpagina getiteld "Science Brief: Community Use of Masks to Control the Spread of SARS-CoV-2" is een natuurlijke hulpbron van waaruit een onderzoek kan worden gestart naar RCT's over maskeren uit het pandemische tijdperk.6 Opvallend is dat er op deze pagina slechts twee RCT's in detail worden besproken. De eerste studie die op de pagina wordt aangehaald als ondersteuning van gemeenschapsmaskering, is een van die RCT's - een "grote, goed ontworpen cluster-gerandomiseerde studie in Bangladesh", uitgevoerd eind 2020. Dit is een wijdverbreid, goed beschouwd, goed gecontroleerd onderzoek en het is logisch waarom dit als eerste wordt vermeld - het biedt de sterkste basis van real-world, klinisch relevant bewijs voor maskergebruik in de setting van COVID-19-overdracht.
Wat bleek uit het onderzoek in Bangladesh? Na randomisatie van dorpen op het platteland van Bangladesh naar chirurgisch masker, stoffen masker en geen interventiearmen, werd een intensieve maskerpromotiestrategie uitgevoerd in interventiedorpen.7 Onderzoekers ontdekten dat de interventie leidde tot een absolute toename van 29% van het correct dragen van maskers in interventiedorpen. Ze concluderen ook dat “[w]e duidelijk bewijs gevonden wordt dat chirurgische maskers leiden tot een relatieve vermindering van symptomatische seroprevalentie van 11.1% (aangepaste prevalentieratio = 0.89 [0.78, 1.00]; controleprevalentie = 0.81%; behandelingsprevalentie = 0.72%) . Hoewel de puntschattingen voor stoffen maskers suggereren dat ze het risico verminderen, omvatten de betrouwbaarheidslimieten zowel een effectgrootte die vergelijkbaar is met die van chirurgische maskers als helemaal geen effect." Samenvattend kunnen de effecten van stoffen maskers niet statistisch significant worden geacht (geen effect). Chirurgische maskers produceerden ondertussen een absolute risicoreductie van 0.09% in symptomatische seropositiviteit ten opzichte van controle. Dit omzetten in een 'number-needed-to-mask' om 1 geval van symptomatische seropositiviteit te voorkomen, zou uitkomen op ongeveer 1,111 (1/0.0009). Dit aantal zou dramatisch hoger zijn voor eindpunten van ernstige ziekte en overlijden als gevolg van COVID-19.
Wat betekenen deze resultaten? Merk op dat de primaire eindpunten geen ernstige ziekte of overlijden waren, maar eerder symptomen hebben en positief testen op COVID-antilichamen. Nogmaals, de auteurs rapporteerden een prevalentieratio voor COVID-seropositiviteit (ook bekend als risicoratio of relatief risico) van 0.89 in het chirurgische masker versus de armen zonder masker. Bij het interpreteren van deze resultaten kunnen we ze vergelijken met de Cochrane-review die hierboven is besproken, waarbij we een door het laboratorium bevestigde grieprisicoratio van 0.91 vinden in armen met chirurgisch masker versus armen zonder masker.
De resultaten van Bangladesh laten een minimaal grotere risicoreductie zien in hun maskerarm in vergelijking met deze studie. We kunnen de resultaten ook vergelijken met figuur 1 van het hierboven besproken artikel van de Universiteit van Hong Kong, waarin een door het laboratorium bevestigde grieprisicoratio van 0.78 voor chirurgisch masker versus geen masker werd gerapporteerd. Het onderzoek uit Bangladesh laat een kleiner effect zien in deze vergelijking. Beide onderzoeken naar griepmaskers concludeerden dat chirurgische maskers in principe geen effect hebben. Alle drie de hier besproken onderzoeken hadden een betrouwbaarheidsinterval van 95%, inclusief of overschrijding 1, het punt waarop chirurgische maskers en geen maskers worden geassocieerd met hetzelfde resultaat. Het lijkt erop dat vóór 2020 de effectgrootte die door de Bangladesh-studie werd gevonden, op zijn best als minimaal en anders zinloos zou worden beschouwd.
De tweede RCT op de CDC-pagina is een studie uit Denemarken.8 De eerdere bevindingen van deze auteurs (dwz eerdere overtuigingen en verwachtingen) lieten zien dat ze geloofden dat een vermindering van 50% van de infectie significant zou zijn, en hun onderzoek werd tegen deze hypothese uitgevoerd. Priors zijn belangrijk omdat ze bepalen waar onderzoekers naar op zoek zijn. Deze auteurs vonden deze vermindering niet - in plaats daarvan vonden ze een absolute risicovermindering van 0.3%, wat overeenkomt met een relatieve risicovermindering van ongeveer 14% en een risicoratio van ongeveer 0.85 (95% betrouwbaarheidsinterval van ongeveer 0.72 tot 0.99 per brief aan de editor).
De CDC concludeerde met name dat het onderzoek in Bangladesh aantoonde dat 'zelfs een bescheiden toename van het gebruik van maskers door de gemeenschap de symptomatische SARS-CoV-2-infecties effectief kan verminderen'.6 Maar dit roept veel vragen op: wat zou er nodig zijn om het effectieve gebruik van maskers in de gemeenschap aanzienlijk te verhogen, boven de 29% die door het onderzoek wordt geproduceerd? Wat zou het doen met het sociale weefsel van een samenleving om zoveel moeite te doen om naleving van een interventie uit te lokken, allemaal voor een maximale absolute risicovermindering voor symptomatische seropositiviteit van minder dan 1% (wederom de eindpunten van ziekte en overlijden buiten beschouwing gelaten)? Wat betekent het dat er miljoenen dollars en een grootschalig onderzoek bij een buitenlandse bevolking zonder basisvaccinatie nodig waren om een klein effect aan te tonen? En wat suggereert dat de impact van soortgelijke interventies op populaties in dit land?
De staat van het bewijs
De gestelde vragen wijzen vooral op een andere: waarom waren er niet meer RCT's om een aantal van deze vragen te beantwoorden? Veel van de argumenten voor maskeraanbevelingen en mandaten berusten op: biologische aannemelijkheid en filtratie studies, vaak gebaseerd op mannequins. Deze kunnen eenvoudigweg niet instaan voor echt klinisch relevante gegevens die zijn gegenereerd door grootschalige gerandomiseerde onderzoeken, vooral wanneer de kracht van openbaar beleid wordt uitgeoefend door middel van maskermandaten. De echte wereld is ingewikkeld. Rekening houden met belemmeringen voor therapietrouw in de echte wereld is de enige manier om te bepalen of een interventie daadwerkelijk haalbaar en de moeite waard is. Het bewijs tot dusver bestaande uit zeer grote systematische reviews, meta-analyses en grote RCT's lijkt een dergelijk beleid niet te ondersteunen.
Zoals Dr. John P. Ioannidis heeft gemodelleerd, zijn de meeste gepubliceerde onderzoeksresultaten waarin onderzoekers beweren dat er een verband bestaat waarschijnlijk onjuist.9 Velen in de wetenschappelijke gemeenschap zijn ook bekend met de reproduceerbaarheidscrisis binnen medisch onderzoek. Dus zelfs als er een nieuwe studie zou uitkomen die een veel significantere effectgrootte claimt dan die hierboven besproken, zou deze moeten worden gereproduceerd en onderworpen aan een grondige evaluatie om te beoordelen op de latente vooroordelen die Ioannidis identificeert als een groot deel van de academische wereld ondermijnen. Onderzoek.
In een bewijsbeoordeling van maskers in de setting van COVID-2021 in januari 19 stellen de auteurs enkele antwoorden voor waarom er niet meer RCT's zijn uitgevoerd.10 "[E]thische problemen", bieden ze aan, "verhinderen de beschikbaarheid van een ontmaskerde bedieningsarm." Ze stellen dat "we in het algemeen niet mogen verwachten dat we gecontroleerde onderzoeken kunnen vinden, vanwege logistieke en ethische redenen." En toch is het juist om ethische redenen dat we de logistieke hindernissen voor gerandomiseerde gecontroleerde onderzoeken moeten overwinnen om de werkzaamheid te bewijzen.
In plaats daarvan hebben we onze ethische vragen uitbesteed aan plattelandsdorpen in onderontwikkelde landen. Als ambtenaren politiek kapitaal gaan uitgeven om de dwangmacht van de staat te gebruiken om gedrag af te dwingen, moet het bewijs op zijn minst sterk zijn. Maar daarnaast is er nog geen twee jaar na de pandemie een openbaar debat gehouden over wat de juiste prioriteiten zijn voor verder onderzoek en wat de effectgrootte zou moeten zijn om dergelijke actie te rechtvaardigen. Zowel onderzoekers als beleidsmakers op het gebied van volksgezondheid hebben niet duidelijk gemaakt vanuit welke bio-ethische principes ze opereren.
Ethische problemen met rechtvaardigende mandaten
Sinds de invoering van maskermandaten, wordt het maskergerelateerde beleid gedreven door een misleidend beroep op autoriteit, het vertrouwen op bewijs van lage kwaliteit of minimale effectgroottes, en schendingen van ethische principes zoals het voorzorgsbeginsel en de autonomie van de patiënt. Het voorzorgsbeginsel stelt dat de last ligt bij degenen die pleiten voor interventie om de afwezigheid van schade en de definitieve aard van de voordelen te bewijzen. Het principe van de autonomie van de patiënt staat centraal in de geneeskunde. Gedurende de pandemie is het terrein waarop het maskeren rust, verschoven. Soms is ons verteld dat maskeren alleen jezelf beschermt - soms is ons verteld dat maskeren degenen in de buurt beschermt en dat het daarom voor iedereen noodzakelijk is om te maskeren volgens een utilitaire ethiek. In de Cochrane-review van 2020 merkten auteurs op dat er te weinig onderzoek werd gedaan naar de schade. Dit blijft waar.11
Het probleem met het promoten van bewijs van lage kwaliteit zonder te worstelen met fundamentele ethische principes, is echter dat het leidt tot gedrag en institutionele beslissingen die volledig los staan van de realiteit. Iemands zelfperceptie van risico kan bijvoorbeeld onnauwkeurig zijn. Een persoon die de voordelen van maskeren overschat, zou ervoor kunnen kiezen om een geliefde te bezoeken die ernstig immuungecompromitteerd is, in de overtuiging dat hij het grootste deel van het risico had geëlimineerd door simpelweg te maskeren. Mensen kunnen verbaal of fysiek aanvallen ontmaskerde personen met vijandigheid uit een valse overtuiging dat hun risico op overlijden dramatisch wordt verhoogd door de acties van anderen. Een door angst geteisterde dermatoloog die een N95 en gelaatsscherm draagt, kan een asymptomatische patiënt vragen zijn adem in te houden gedurende de 5 seconden waarin het masker werd verwijderd voor een huidonderzoek van het gezicht, in de veronderstelling dat dit haar risico op COVID-19-infectie aanzienlijk zou verminderen. De directeur van de CDC ten onrechte een absurd hoog percentage claimen, bijvoorbeeld meer dan 80%, waarmee 'maskers' iemands kans verkleinen om COVID-19 op te lopen. En schooldistricten in zeer welvarende en goed opgeleide enclaves kan kinderen overgaan op het dragen van N-95's ondanks het ontbreken van validatiestudies bij pediatrische populaties of gemeenschapsinstellingen.
Je zou je kunnen afvragen: 'Wat maakt het uit? #MaskLikeAKid!” Maar deze ontwikkelingen in onze aanpak van infectieziekten zijn niet goedaardig en worden op grote schaal doorgevoerd. Mensen worden aangemoedigd om elkaar te zien als eeuwigdurende vectoren van ziekte en een relatie met de natuurlijke wereld gebaseerd op veerkracht en harmonie wordt ondergeschikt gemaakt aan een kijk op het leven als fundamenteel gevaarlijk, onveilig en beheersbaar met totale controle met behulp van methoden waarvoor we hebben niet eens sterk bewijs.
Hoewel we een heftig debat kunnen (en moeten) voeren over de vraag of die opvatting gepast is in ziekenhuizen, is het zeker onmenselijk om deze toe te passen op de rest van het menselijk leven, vooral in het licht van het feit dat elke ademhalingspandemie een onvermijdelijke staat van endemiciteit heeft bereikt .12
De geneeskunde heeft een geschiedenis van pathologiseren van juist die dingen die ons het meest verbinden met het leven op aarde, van zonlicht tot onze adem - dit is niet patiëntgericht, maar anti-menselijk. Net zo midterms-benadering, het beleid begint te veranderen. Maar gedurende twee jaar werden maskermandaten gedreven door de contrafeitelijke vraag: "Wat als veel mensen sterven omdat we niet genoeg in maskers geloofden?" Dit was niet anders dan het rechtvaardigen van de afgedwongen universele doop door te vragen: "Wat als veel mensen naar de hel gaan omdat we niet genoeg in God geloofden?" Het is geen wetenschap. Het is wetenschap.
Referenties
1. Kellogg WH, MacMillan G. Een experimenteel onderzoek naar de werkzaamheid van gaasmaskers. American Journal of Public Health. 1920;10(1):34-42.
2. Scheuch G. Ademen is voldoende: voor de verspreiding van het griepvirus en SARS-CoV-2 alleen door te ademen. Journal of aërosolgeneeskunde en pulmonale medicijnafgifte. 2020;33(4):230-234.
3. Organisatie WH. Niet-farmaceutische volksgezondheidsmaatregelen ter beperking van het risico en de impact van epidemische en pandemische griep: bijlage: rapport van systematische literatuuronderzoeken. 2019.
4. Xiao J, Shiu EY, Gao H, et al. Niet-farmaceutische maatregelen voor pandemische griep in niet-gezondheidszorgomgevingen - persoonlijke beschermings- en milieumaatregelen. Opkomende infectieziekten. 2020, 26 (5) 967.
5. Jefferson T, Del Mar CB, Dooley L, et al. Fysieke interventies om de verspreiding van respiratoire virussen te onderbreken of te verminderen. Cochrane-database met systematische reviews. 2020;(11)
6. Preventie CfDCa. Science Brief: gemeenschapsgebruik van maskers om de verspreiding van SARS-CoV-2 te beheersen. Geraadpleegd op 4 februari 2022. https://www.cdc.gov/coronavirus/2019-ncov/science/science-briefs/masking-science-sars-cov2.html
7. Abaluck J, Kwong LH, Styczynski A, et al. Impact van gemeenschapsmaskering op COVID-19: een clustergerandomiseerde studie in Bangladesh. Wetenschap. 2021: eabi9069.
8. Bundgaard H, Ringgaard AK, Raaschou-Pedersen DET, Bundgaard JS, Iversen KK. Effectiviteit van het toevoegen van een maskeraanbeveling aan andere volksgezondheidsmaatregelen. Annals of Internal Medicine. 2021;174(8):1194-1195.
9. Ioannidis JP. Waarom de meeste gepubliceerde onderzoeksresultaten onjuist zijn PLoS-medicijn. 2005, 2 (8): e124.
10. Howard J, Huang A, Li Z, et al. Een bewijsoverzicht van gezichtsmaskers tegen COVID-19. Proceedings van de National Academy of Sciences. 2021;118(4)
11. Liu IT, Prasad V, Darrow JJ. Hoe effectief zijn stoffen gezichtsmaskers?: Meer dan een eeuw na de grieppandemie van 1918 blijven de beweringen over de effectiviteit van de maskers een stevige basis missen. Regulatie. 2021, 44: 32.
12. Heriot GS, Jamrozik E. Verbeelding en herinnering: welke rol moet historische epidemiologie spelen in een wereld die betoverd is door wiskundige modellering van COVID-19 en andere epidemieën? Geschiedenis en filosofie van de levenswetenschappen. 2021;43(2):1-5.
Uitgegeven onder a Creative Commons Naamsvermelding 4.0 Internationale licentie
Stel voor herdrukken de canonieke link terug naar het origineel Brownstone Instituut Artikel en auteur.









